Capillari rotti: come ottenere risultati con i trattamenti?
Capillari rotti sulle gambe: 3 rimedi per eliminarli efficacemente
Eliminare i capillari “rotti” sulle gambe è un target molto richiesto perché questi inestetismi provocano notevole disagio nelle donne. I trattamenti per eliminarli sono apparentemente banali, ma in realtà presentano delle criticità. Nella mia esperienza, infatti, ho notato che la maggior parte delle pazienti presenta due caratteristiche comuni.
La prima: molti trattamenti fatti in passato senza ottenere risultati, o addirittura peggiorando la situazione.
La seconda: tante convinzioni errate derivanti da luoghi comuni, come ad esempio: trattare i capillari “rotti” non serve a niente, perché tanto ritornano. Oppure: le vene varicose è meglio non toglierle finché non hai disturbi.
La conclusione generale è che bisogna rassegnarsi al disagio perché i trattamenti non funzionano.
Se stai leggendo questo articolo è probabile che tu abbia avuto un’esperienza simile. Per fortuna, però, le cose non stanno così. I trattamenti hanno una comprovata efficacia, certo con un margine molto basso di complicazioni come ogni terapia medica. Ci sono tuttavia degli aspetti che fanno la differenza e che ho cercato di sintetizzare in questo articolo.
Ecco quindi 3 rimedi efficaci per trattare i capillari “rotti” sulle gambe. Prima, però, una breve introduzione per capire meglio di cosa stiamo parlando.
Capillari rotti sulle gambe: cosa sono e perché si formano
I capillari “rotti” sulle gambe indicano una situazione di insufficienza venosa. Si tratta di una patologia molto diffusa nella quale le vene perdono la capacità di drenare il sangue. Secondo la principale classificazione di questa malattia, la comparsa dei capillari indica il primo stadio.
Ma i capillari sono davvero “rotti”?
In realtà no, sono semplicemente dilatati e per questo diventano visibili. Nel linguaggio comune vengono definiti “rotti” perché spesso si manifestano abbastanza rapidamente (nella stagione calda o dopo una gravidanza) o perché assumono l’aspetto di un livido.
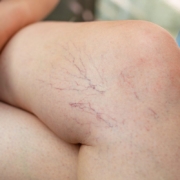
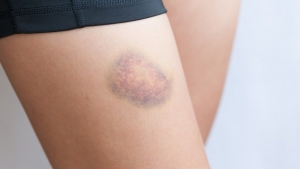
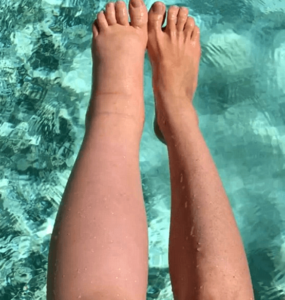
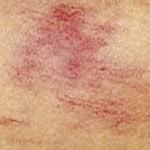
Un esempio di capillari “rotti” sulla coscia
Le cause che portano alla “rottura” dei capillari sono molteplici.
Le più importanti sono la familiarità e l’azione degli ormoni sessuali femminili, quindi fattori non modificabili. Infatti, è abbastanza tipico che i capillari si “rompano” in situazioni di cambiamento ormonale come la gravidanza e la menopausa. Anche alcune terapie come pillola anticoncezionale e fecondazione assistita possono influire.
Ma perché c’entrano gli ormoni?
Riducendo il tono venoso e capillare, gli ormoni sessuali femminili favoriscono il ristagno del sangue e dei liquidi nei tessuti. Per questo si associano spesso anche a gonfiore e ritenzione.
Ci sono anche dei fattori ambientali e comportamentali che incidono sulla comparsa dei capillari. Ad esempio, pomate al cortisone, massaggi intensi, mesoterapia non corretta, ma anche obesità, immobilità in piedi per molte ore (alcune attività lavorative come bariste, parrucchiere e addette alle pulizie sono particolarmente a rischio), eccesso di calore (saune, lampade), vestiti troppo stretti e cerette troppo traumatiche.
Come vedremo più avanti, è proprio su questi fattori modificabili che puoi intervenire per migliorare l’aspetto delle gambe.
Capillari rotti sulle gambe: perché dovresti trattarli?
Poiché sono una condizione cronica e degenerativa, i capillari tendono col tempo a peggiorare. D’altra parte hanno una forte componente genetica quindi non si possono eliminare alla radice.
Ma allora perché dovresti curarli?
Come abbiamo visto, si sentono tanti luoghi comuni su questa patologia e si potrebbe erroneamente concludere che trattarli sia inutile. Vedremo perché si tratta di una convinzione sbagliata.
Ora però rispondiamo alla domanda.
Essendo una patologia degenerativa, a maggior ragione dovresti tenerla sotto controllo. Non facendo trattamenti periodici, infatti, la situazione peggiorerà sicuramente più di quanto accadrebbe se te ne prendessi cura regolarmente.
E se la situazione peggiora cosa succede? Possono esserci tre tipi di problemi: uno estetico, uno funzionale e uno sintomatologico.
Da un punto di vista estetico questa patologia è molto impattante. Secondo alcuni studi, infatti, la presenza di capillari “rotti” sulle gambe rappresenta per le donne un disagio addirittura superiore a quello provocato dalle rughe del viso.
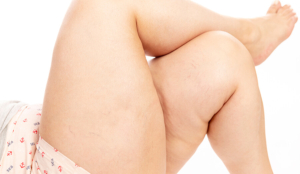
L’impatto psicologico è rilevante, le donne si sentono in imbarazzo nello scoprire le gambe e ricorrono ai pantaloni lunghi anche d’estate. Le pazienti più giovani possono manifestare addirittura quadri depressivi.
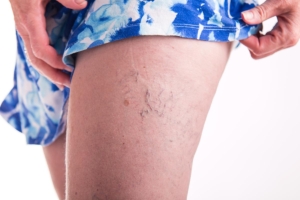
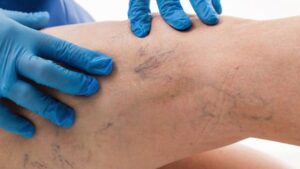
Ecco un esempio di come i capillari provocano disagio nell’indossare vestiti corti
Da un punto di vista funzionale, più questi capillari si dilatano e aumentano la loro estensione, più il sistema circolatorio superficiale si sovraccarica.
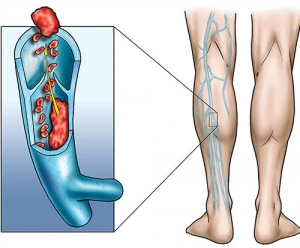
E quindi cosa succede? I capillari si trovano nel derma, subito sotto l’epidermide, e sono collegati con le vene sottocutanee che a loro volta confluiscono nelle safene. Questo significa che la dilatazione dei capillari può favorire un’evoluzione verso forme di insufficienza venosa più gravi.
Inoltre, il sistema venoso contribuisce alla termoregolazione del corpo. Se i capillari si dilatano allora il sangue non scorre come dovrebbe, con conseguenti problemi distrettuali della termoregolazione.
Trattare i capillari è utile anche perché possono provocare disturbi. Alcune pazienti, infatti, lamentano prurito, senso di calore o bruciore, formicolii e altri fastidi proprio nelle aree dove si “rompono” i capillari. Questo succede soprattutto in alcune fasi del ciclo mestruale a causa dei picchi ormonali. In questi casi il trattamento elimina solitamente i disturbi.
Capillari rotti sulle gambe: rimedi per eliminarli efficacemente
Quasi tutte le donne in età adulta hanno effettuato qualche trattamento per eliminare i capillari. Come abbiamo detto, però, spesso non si ottengono i risultati sperati e ci si demoralizza. Atre volte per la disperazione si ricorre a creme “miracolose” che purtroppo si rivelano un bluff.
Ma perché accade questo?
Non certo perché i trattamenti non funzionano. Se correttamente indicati, laser e scleroterapia sono infatti molto efficaci e non servono poi tante sedute per vedere un buon risultato.
Il problema, nella mia esperienza, è un altro. Poiché diversi medici effettuano questi trattamenti pur non essendo del settore, l’approccio è generalmente molto variabile o in qualche caso addirittura improvvisato. Questo può portare a risultati non buoni.
C’è bisogno, quindi, di fare chiarezza su cosa realmente funziona. Ecco quindi tre punti e rimedi secondo me utili che fanno la differenza.
1 Prevenzione
La prevenzione consente di agire sui fattori modificabili, cioè i fattori ambientali e lo stile di vita. Si tratta dell’unica arma che hai a disposizione per ridurre la possibilità che compaiano i capillari. Vediamone gli aspetti più importanti.
Dieta e controllo del peso
L’obesità è un fattore che aggrava l’insufficienza venosa. Se il tessuto adiposo delle gambe aumenta, il sistema venoso e linfatico faranno più fatica a drenare il sangue e i liquidi. Oltre a una aumentata comparsa di capillari, è facile che le gambe si gonfino e facciano male.
Oltretutto, una persona obesa si muove con più difficoltà ed è meno propensa a camminare. Come vedremo dopo, camminare è la base per far circolare bene il sangue. Per questo in presenza di obesità si crea un circolo vizioso che aggrava la situazione.
Per i motivi che abbiamo visto è molto importante controllare il peso e mantenerlo nel range di normalità per la propria costituzione. Ma che cosa puoi fare?
Ci sarebbe molto da scrivere su un argomento vasto come la nutrizione, quindi vediamo le cose più importanti.
Un primo consiglio apparentemente banale ma utile è di evitare l’assunzione di zuccheri raffinati e cibi iper-calorici. Gli zuccheri, infatti, si attaccano alle cellule adipose provocando un fenomeno chiamato lipodistrofia.
Cosa significa? Si tratta di una degenerazione delle cellule adipose caratterizzata da infiammazione e richiamo di liquidi, quindi sofferenza circolatoria.
Il fenomeno della lipodistrofia si collega anche a quello che accade nella cellulite, altra condizione che si associa spesso ai capillari “rotti”.
La cellulite è una malattia infiammatoria e degenerativa dei tessuti che provoca, tra l’altro, inestetismi cutanei sotto forma di “buchi” e “avvallamenti”. Essa può contribuire alla “rottura” dei capillari in zone abbastanza tipiche, come la parte esterna della coscia e l’interno del ginocchio.
Perché i capillari si “rompono” dove c’è la cellulite?
Se osserviamo da vicino queste zone, vedremo che i capillari tendono ad assumere l’aspetto di una raggiera o di un semicerchio, con al centro una piccola vena bluastra che scende. Questa forma indica che la dilatazione dei capillari avviene perché il sangue fa fatica a defluire.
La cellulite, infatti, provoca asfissia nelle cellule adipose, che andando in sofferenza si deformano e provocano un impedimento alla circolazione. I capillari a quel punto si dilatano e diventano visibili.
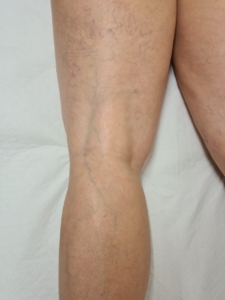
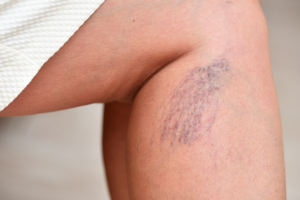
All’altezza della coscia i capillari formano spesso un semicerchio con una vena bluastra che scende, assumendo la forma di un albero
In queste zone è molto importante che i capillari vengano trattati in maniera delicata e graduale, senza utilizzare terapie troppo aggressive. Poiché la circolazione è ostacolata, bisogna dare il tempo al sistema di adattarsi e trovare altre vie di scarico, altrimenti si formeranno immediatamente nuovi capillari particolarmente rossi e sottili che prendono il nome di matting.
Esercizio fisico
L’esercizio fisico è un altro fattore importante per la circolazione e rappresenta un’ottima abitudine preventiva per contrastare i capillari.
Perché l’esercizio aiuta la circolazione?
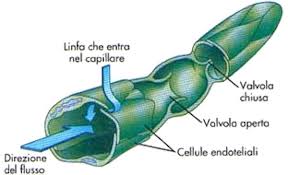
Le vene che raccolgono il sangue dalle gambe devono spingerlo contro gravità verso il cuore, quindi hanno bisogno di un motore. Questa spinta è prodotta dalle pompe muscolari, strutture muscolari e tendinee delle gambe che funzionano come propulsori proprio perché, con la loro contrazione, spremono le vene favorendo il flusso del sangue.
Le pompe muscolari si trovano a livello del polpaccio e sulla pianta del piede, oltre che nel torace (in questa sede, grazie alla respirazione, ci crea una pressione negativa che “aspira” il sangue verso l’alto).
Ma che tipo di esercizio è meglio fare per evitare la comparsa dei capillari?
Sicuramente camminare è la cosa più utile, perché attiva tutte e tre le pompe (pianta del piede, polpaccio e torace). Bisogna al contempo respirare profondamente e concentrarsi nel sollevare bene i talloni, in modo che la spremitura delle vene sia ottimale.
Un altro esercizio molto utile è il nuoto, così come tutti gli sport acquatici (acquagym, idrobike, ecc). In acqua, infatti, l’azione della forza di gravità sul sangue è attutita e le vene fanno meno fatica a lavorare. Allo stesso tempo si può effettuare un esercizio muscolare, aiutando ancora di più il sistema. Avendo l’acqua una temperatura più bassa, infine, c’è un ulteriore aiuto alla circolazione.
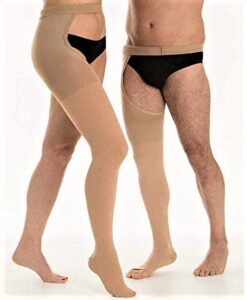
Calza elastica
Nonostante sia odiata da molte donne, la calza elastica è un ottimo strumento per prevenire la “rottura” dei capillari. Si tratta di un presidio terapeutico che esercita una pressione esterna sulle gambe, aiutando in questo modo la circolazione.
Molti studi mostrano che la calza elastica riduce i sintomi e migliora la qualità di vita delle donne con insufficienza venosa. Anche dopo la scleroterapia dei capillari, indossare una calza di almeno 18 mmHg determina un migliore risultato a distanza, se portata per 3 settimane.
La calza elastica andrebbe indossata soprattutto dalle persone più a rischio di sviluppare capillari e vene varicose, cioè chi lavora molte ore in piedi oppure vicino a fonti di calore.
Ma perché risulta così fastidiosa?
In alcune donne il senso di compressione o costrizione e la sudorazione eccessiva rendono la calza difficile da indossare. Altre pensano che le autoreggenti o i gambaletti blocchino la circolazione, quindi non li mettono. In estate, poi, quando sarebbe maggiormente necessaria, nessuna la indossa perché non risulterebbe adeguata all’abbigliamento (sandali e vestiti corti).
Tutto comprensibile e giustificato, ma devi cercare di dare spazio anche alla prevenzione! Ad esempio, se lavori in ambiente fresco o con una divisa, puoi tranquillamente indossare un gambaletto o una autoreggente. In questo modo aiuterai la circolazione nei momenti critici e sentirai alla sera un senso di sollievo. Se hai bisogno di un outfit per stare all’esterno, potrai stare senza calza per il tempo che ti serve.
Spesso i fastidi della calza elastica derivano anche da una prescrizione non corretta. Sono pochi, infatti, i medici che prescrivono la calza prendendo le misure e scegliendo i materiali più adatti. Se questa prassi non viene seguita, la sanitaria vende ciò che ha ma che magari non va bene.
2 Rivolgiti a uno specialista
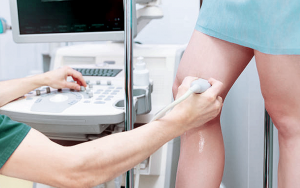
Spesso non si ottengono buoni risultati nel trattamento dei capillari “rotti” perché manca una valutazione specialistica. Un cattivo risultato, infatti, deriva in molti casi da una diagnosi non corretta.
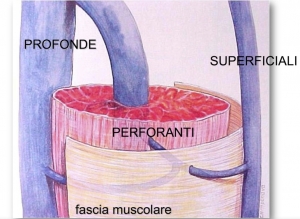
Ma come si fa a fare una diagnosi corretta? Bisogna prima di tutto fare un ecodoppler venoso, e bisogna saperlo fare bene (cosa non scontata). L’ecodoppler consente di studiare come funziona la circolazione e capire se i capillari sono alimentati da vasi più profondi.
Ma quindi i capillari non sono tutti uguali? No. I capillari della coscia (sopra il ginocchio) sono solitamente diversi da quelli della gamba (sotto il ginocchio).
Nella coscia abbiamo già visto che i capillari “rotti” si formano per un ostacolo alla circolazione.
Sotto il ginocchio, invece, molto spesso ci sono una o più vene non funzionanti che ne provocano la comparsa. Identificare queste vene con l’ecodoppler è fondamentale, perché se non le trattiamo per prime i capillari si riformeranno o addirittura peggioreranno a seguito dei trattamenti.
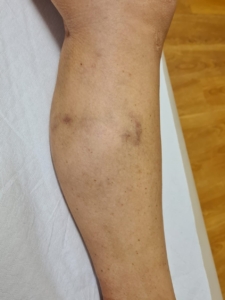
Sotto il ginocchio i capillari “rotti” assumono spesso l’aspetto di un albero rovesciato
Per fare un esempio, non ha alcun senso trattare quelle macchie di capillari che ci sono sulla caviglia se sotto c’è una grossa vena che non funziona. In queste situazioni il sangue presenta un reflusso, cioè scende verso il basso e ristagna anziché andare verso l’alto. Proprio perché scende in basso per gravità, il sangue deve trovare delle vie di scarico e i capillari compaiono per questo.
Bisogna quindi trattare prima di tutto la grossa vena che non funziona e poi rifinire con il trattamento dei capillari. Eppure, mi è capitato spesso di vedere trattare le caviglie in pazienti con questo problema, ovviamente senza fare l’ecodoppler.
Un altro fattore importante è che un medico non specialista difficilmente potrà padroneggiare tutte le tecniche che ci sono a disposizione, scegliendo quindi la più adatta. Ad esempio, ci sono tanti medici estetici o addirittura medici di base che fanno solo la scleroterapia, oppure comprano il laser e lo fanno a tutti indistintamente.
Questo approccio non va bene perché ogni trattamento ha una specifica indicazione. A volte, poi, per ottenere un buon risultato è necessario un piccolo intervento. Si capisce quindi che una puntura non può sostituire un’altra tecnica che sarebbe in quel caso maggiormente indicata, e il risultato di conseguenza non sarà buono.
Lo specialista, invece, è in grado di riconoscere per primo il problema più importante e di trattarlo nel miglior modo (chirurgia, laser, colla o scleroterapia).
3 Trattamenti efficaci
Il terzo rimedio che ti suggerisco per eliminare i capillari “rotti” è di effettuare terapie di comprovata efficacia.
Sappiamo che i trattamenti principali sono la scleroterapia e il laser. Ce ne sono anche altri come ossigeno-ozono, carbossiterapia e diatermo-coagulazione, ma si usano meno frequentemente.
Quello che fa la differenza, però, è come vengono fatti.
Vediamoli un po’ più nel dettaglio.
Scleroterapia
La scleroterapia consiste nell’iniettare all’interno dei capillari “rotti” una sostanza che li chiude e li fa scomparire gradualmente.
I farmaci da utilizzare dovrebbero essere tra quelli approvati per la scleroterapia dalla farmacopea italiana. Eppure, capita di sentir parlare di scleroterapia con prodotti omeopatici oppure rinforzanti. Un esempio è la terapia TRAP, che da alcuni anni si propone come alternativa alla scleroterapia tradizionale.
Ma che cos’è la TRAP e come funziona realmente?
La TRAP non è altro che una scleroterapia a bassissime concentrazioni di farmaco, nella quale si utilizza una sostanza non annoverata come sclerosante nella farmacopea italiana. Viene proposta come terapia “rigenerativa” (il messaggio è che le altre terapie distruggono i capillari, la TRAP invece li rinforza) e per questo sembra molto accattivante.
Tuttavia, non c’è alcuno studio che dimostri questo effetto.
Essendo come una scleroterapia, l’iniezione della TRAP provoca una blanda infiammazione nel capillare e di conseguenza un modesto accartocciamento della sua parete. Questo può certamente determinare una minore visibilità dei capillari, mentre nelle vene più grosse l’effetto è molto più leggero e comunque non duraturo.
In ogni caso, non si tratta di “rinforzo” (il termine è fuorviante) ma di leggera infiammazione. Il principio di fondo della TRAP rimane dunque non corretto, perché si basa sul trattare indistintamente vene e capillari senza studiare da dove parte il reflusso.
Laser
Il laser non dovrebbe essere considerato un’alternativa alla scleroterapia (e viceversa). Spesso, però, c’è la convinzione che i due trattamenti siano intercambiabili e le pazienti vogliono “provare” il laser perché la scleroterapia non è andata bene.
Si tratta di un approccio sbagliato perché laser e scleroterapia hanno indicazioni specifiche. Se la scleroterapia non è andata bene, i motivi possono essere tanti (non è stato identificato un reflusso, concentrazione del farmaco non corretta, oppure la puntura ha interrotto una via di scarico).
E allora quando va usato il laser?
In linea generale, se i capillari sono molto piccoli (diametro inferiore a 0,5 mm) il laser è la soluzione migliore. Naturalmente bisogna essere sicuri che non ci siano vene sottostanti più grosse che li alimentano.
Se la dimensione è compresa tra 0,5 e 1 mm, sia la scleroterapia che il laser possono andare bene, in base all’esperienza e alla preferenza del medico. Naturalmente sarà più opportuno ricorrere al laser nelle pazienti allergiche allo sclerosante o fortemente spaventate dagli aghi. La scleroterapia, d’altra parte, sarebbe da preferire in zone particolarmente delicate come la parte esterna della coscia.
Anche il tipo di laser va considerato, a seconda di alcuni parametri del capillare come profondità, dimensione e colore.
Il NeodimioYAG è un laser che va molto bene per i capillari più grossi che hanno un colore blu-violaceo. Il motivo è che questi capillari sono un po’ più profondi e il laser a Neodimio ha la caratteristica di penetrare maggiormente. Anche il Diodo può andare bene, sebbene abbia una penetrazione leggermente inferiore.
Se i capillari “rotti” sono rossi e sottili, allora significa che sono più superficiali. In questi casi il laser più adatto è il KTP 532. Questo laser penetra di meno rispetto agli altri e ha un’alta affinità per i capillari, quindi va molto bene. Bisogna stare attenti però alla pelle, perché avendo affinità anche per la melanina potrebbe provocare perdita di pigmentazione.
Quando i capillari sono superiori al millimetro allora si parla di vene reticolari. La prima scelta in questo caso è la scleroterapia, ma il loro trattamento viene molto bene anche con il laser endo-perivenoso.
Questa particolare tecnica laser prevede l’introduzione di una sottile fibra sotto la cute, in anestesia locale, con il vantaggio di ovviare il problema della penetrazione. Poiché la fibra si avvicina di più alla vena, infatti, il laser potrà colpire il bersaglio molto efficacemente e senza danneggiare la pelle.
Conclusioni
Purtroppo non esiste un rimedio che faccia sparire i capillari in modo rapido, definitivo e senza possibili complicazioni. Come hai potuto leggere, le terapie sono efficaci ma sono piene di insidie.
Spesso le pazienti mi chiedono se qualcosa è cambiato rispetto al passato e se ci sono cure più efficaci. Quello che è cambiato è certamente l’approccio, che è diventato (o almeno dovrebbe esserlo) meno aggressivo e più confortevole per il paziente. Purtroppo però la cura innovativa che renda tutto più facile non esiste. Per questo credo che sia importante soffermarsi sui concetti che hai letto in questo articolo.
Penso anche che ci sia bisogno di maggiore cultura e consapevolezza su queste patologie. Noi medici per primi dobbiamo abbandonare la vecchia mentalità fatta di luoghi comuni, prepararci di più e specializzarci in queste problematiche con un approccio il più scientifico possibile.
Anche tu come paziente puoi consapevolizzarti di più ed essere cosi più preparata nella scelta del medico e nell’affrontare i trattamenti.
I rimedi più efficaci che ho voluto spiegarti non riguardano quindi una tecnica di trattamento speciale, ma piuttosto un insieme di fattori che sono utilissimi alleati per ottenere un buon risultato.
Fonti
Pier Antonio Bacci, Celluliti 2012-diagnosi e terapia della FEF, Officina editoriale oltrarno, FI
Ovidio Marangoni, Leonardo Longo, Lasers in Phlebology, Edizioni Goliardiche
Alessandro Frullini, Manuale di flebologia ambulatoriale, Officina editoriale Oltrarno, FI
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5846867/pdf/10.1177_0268355516689631.pdf
Ti è piaciuto questo articolo?
Leggi anche Vene visibili sulle gambe: cosa sono e come si eliminano efficacemente e Capillari sulle gambe: scleroterapia o laser?
Vuoi altre informazioni?
Dai un’occhiata al mio blog, puoi trovare risorse utili e gratuite! Se invece ti interessa approfondire ulteriormente, considera di acquistare una copia del mio libro, troverai tantissimi consigli utili e soprattutto pratici per prenderti cura delle tue gambe!
Usi i social?
Seguimi su Facebook o chiedimi il collegamento su Linkedin!

Aiuto le donne a migliorare l’estetica e il benessere delle gambe utilizzando trattamenti di flebologia e medicina estetica mini-invasivi