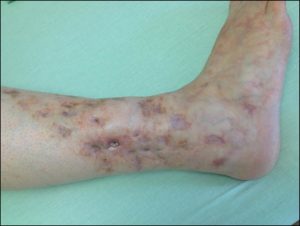
Trombosi venosa superficiale: come riconoscerla e trattarla correttamente
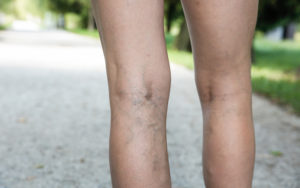
La trombosi venosa superficiale è una patologia piuttosto temuta che si presenta soprattutto nella stagione estiva. Si tratta di un evento improvviso e non sempre prevedibile, che genera spesso preoccupazione anche solo per la presenza della parola “trombosi”.
In effetti, pur essendo benigna quando diagnosticata precocemente, la trombosi venosa superficiale può anche associarsi a complicanze gravi come le embiolie.
Per questo è opportuno riconoscerla il prima possibile e trattarla in maniera adeguata.
Come si riconosce una trombosi venosa superficiale? Qual è la terapia corretta?
In questo articolo ho riassunto le principali caratteristiche di questa patologia e le linee guida su come comportarsi.
Trombosi venosa superficiale: che cos’è?
La trombosi venosa superficiale si manifesta quando il sangue all’interno di una vena coagula spontaneamente. Questo fenomeno si verifica in una percentuale compresa fra il 3 e l’11% della popolazione generale, e le aree più colpite sono gli arti, soprattutto inferiori.
Si tratta di una patologia conosciuta anche con altri termini, come “flebite” o “tromboflebite superficiale”. Il termine “trombosi venosa superficiale”, però, è più corretto. Per semplicità, possiamo abbreviarlo con l’acronimo TVS.
Perché avviene questa coagulazione improvvisa del sangue? I motivi possono essere diversi. Tuttavia, ciò che contraddistingue la trombosi venosa superficiale è la sede della trombosi.
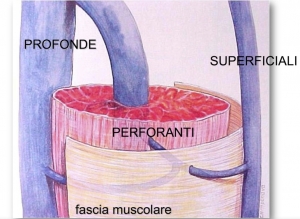
Le vene colpite, infatti, sono tutte superficiali. In particolare, esse si trovano nel tessuto sottocutaneo al di sopra della fascia che avvolge i muscoli. Questo differenzia la trombosi superficiale dalla trombosi venosa profonda (le vene profonde si trovano all’interno dei muscoli).
Trombosi venosa superficiale: meccanismi e cause
I meccanismi attraverso i quali si sviluppa una trombosi venosa superficiale sono principalmente tre. Essi sono il danno all’endotelio (lo strato di cellule vascolari a contatto diretto con il sangue), le alterazioni del flusso del sangue e le alterazioni della coagulazione del sangue.
Le cause della trombosi venosa superficiale invece sono molteplici, e agiscono attivando i meccanismi visti sopra.
Possiamo divederle in due gruppi. Da una parte ci sono le trombosi su vene varicose, dall’altra le trombosi su vene sane (non varicose).
Vene varicose
La presenza di vene varicose è la causa più frequente di trombosi venosa superficiale.
Cosa sono le vene varicose? Si tratta di vene dilatate e sporgenti che si sviluppano a livello delle gambe nelle persone che soffrono di insufficienza venosa. Questa malattia, legata a fattori genetici e ambientali e più frequente nelle donne, si caratterizza proprio per la perdita di funzione drenante delle vene.

In presenza di vene varicose la trombosi venosa superficiale ha una alta probabilità di verificarsi, soprattutto d’estate quando la temperatura esterna si alza. Il motivo è legato al rallentamento del flusso del sangue.
Infatti, le vene si comportano come dei tubi. Più fa caldo e più si dilatano, e più si dilatano meno velocemente il sangue scorre al loro interno. Se il sangue scorre lentamente, tende a coagulare di più.
La prevenzione della trombosi venosa superficiale è uno dei motivi per cui è opportuno trattare le vene varicose (come vedremo più avanti).
Vene non varicose
Se la trombosi venosa superficiale colpisce una vena non varicosa, le cause possono essere svariate. Vediamole una per una.
Neoplasie
L’associazione tra neoplasie e trombosi è nota da molto tempo. La forma più frequente di trombosi nei pazienti con neoplasia è proprio la trombosi venosa, che è presente nel 10-20% dei casi.
In che modo le neoplasie possono provocare una trombosi venosa superficiale?
Il primo fattore che entra in gioco è l’aumentata coagulabilità del sangue.
Le cellule tumorali, infatti, producono direttamente delle molecole che favoriscono la coagulazione del sangue. Questo processo chiama successivamente in causa anche le piastrine, che a loro volta amplificano il processo di trombosi.
Inoltre, il sangue tende a coagulare a causa di disidratazione, malnutrizione o altre condizioni critiche che si possono osservare nelle persone con gravi neoplasie.
Il secondo fattore è il rallentamento della circolazione sanguigna. I pazienti con neoplasia, infatti, possono restare a letto per molto tempo, per le condizioni critiche o perché hanno subito un intervento chirurgico. L’assenza di movimento delle gambe provoca ristagno di sangue e quindi maggiore tendenza alla coagulazione.
Il terzo fattore, cioè il danno endoteliale, può essere provocato direttamente dalle metastasi, ma anche dal posizionamento di cateteri per la chemioterapia oppure dai farmaci chemioterapici stessi.
Quali sono i tumori che più spesso provocano trombosi?
Vale la pena ricordare i tumori del pancreas, dello stomaco, dei polmoni, oltre che i tumori cerebrali, renali e ovarici.
I soggetti più a rischio sono le donne, specie se di età avanzata, e in generale i pazienti con maggiori complicazioni.
Trombofilia
Con il termine trombofilia intendiamo un insieme di condizioni genetiche e acquisite che provocano una maggiore propensione alla trombosi. Si tratta di una causa importante di trombosi venosa superficiale.
Quando è presente, la trombofilia aumenta anche il rischio che la trombosi si estenda alle vene profonde, o che si verifichi una seconda trombosi a distanza di breve tempo. Chiamiamo questo secondo fenomeno “recidiva”.
Soffermiamoci un po’ di più sulle condizioni genetiche che favoriscono la trombofilia.
Si tratta di mutazioni ereditarie dei geni coinvolti nella coagulazione del sangue. Molto semplicemente, le mutazioni di questi geni rendono più attivi i fattori della coagulazione nelle persone affette. Un esempio è la famosa mutazione del quinto fattore, chiamata fattore di Leiden.
Come si scopre se c’è una trombofilia ereditaria?
Bisogna fare dei test genetici, che sono piuttosto costosi. Le linee guida, però, raccomandano di non effettuare questi test di routine, ma solo se c’è il concreto sospetto di trombofilia.
Ma allora quando dobbiamo sospettare una trombofilia?
Se la trombosi venosa superficiale colpisce vene non varicose e abbiamo escluso la presenza di una neoplasia, la trombofilia è la prima causa da considerare. Lo stesso vale se la trombosi progredisce nonostante il paziente stia assumendo una terapia anticoagulante.
Anche quando la trombosi colpisce la safena e questa non mostra segni di insufficienza venosa, bisogna sospettare una trombofilia. Essa, infatti, è presente nel 50% di questi casi.
Infine, se la trombosi venosa superficiale colpisce pazienti di età inferiore ai 40-45 anni e con storia familiare di trombosi, va sempre sospettata una trombofilia.
In questi casi è opportuno procedere con i test.
Gravidanza
In gravidanza la donna ha un rischio di sviluppare una trombosi cinque volte maggiore rispetto alla donna non gravida. Questo accade per gli stessi meccanismi visti in precedenza, con alcune peculiarità legate proprio allo stato di gestazione.
Inoltre, in gravidanza si osserva spesso un peggioramento dell’insufficienza venosa e una maggiore dilatazione delle vene varicose. Questo favorisce a sua volta l’insorgenza di una trombosi venosa superficiale.
Per saperne di più sulla trombosi in gravidanza puoi cliccare qui.
Terapia ormonale
Gli ormoni sessuali femminili riducono il tono delle vene e fanno così diminuire la loro attività propulsiva. Di conseguenza, il sangue si muove più lentamente, favorendo l’innesco della trombosi.
Il rischio aumenta se la paziente fuma.
Per quanto riguarda la pillola anticoncezionale, essa è notoriamente un fattore di rischio per la trombosi venosa profonda, mentre non è chiaro se abbia un’associazione diretta con la trombosi venosa superficiale.
Morbo di Buerger
Questa grave patologia infiammatoria danneggia in maniera progressiva le arterie piccole e medie degli arti, provocando ostruzione, trombosi e spesso necessità di amputazione.
Colpisce pressoché esclusivamente i giovani maschi fumatori ed è diversa dall’aterosclerosi.
Tra le manifestazioni del morbo di Buerger, nel 16% dei casi si osservano trombosi venose superficiali progressive. La presenza di questa complicanza indica uno stato infiammatorio particolarmente grave. Inoltre, la presenza di trombosi venosa superficiale preclude la possibilità di operare questi pazienti con un bypass arterioso, di norma effettuato proprio utilizzando le vene sottocutanee.
La cessazione del fumo ha un sorprendente effetto di miglioramento clinico su questa patologia.
Sindromi immunologiche
La trombosi venosa superficiale si può osservare in alcune particolari sindromi immunologiche.
Sindrome di Trousseau
Questa sindrome clinica è caratterizzata da trombosi venose superficiali ricorrenti agli arti superiori e inferiori. Essa si associa tipicamente ad alcune neoplasie come tumori cerebrali, adenocarcinomi del tratto gastrointestinale (stomaco, colon e pancreas), adenocarcinomi polmonare, mammario, ovarico e prostatico. Sembra essere dovuta ad una iper-coagulabilità del sangue.
Sindrome di Mondor
Si tratta di una condizione rara che colpisce soprattutto le donne. Si manifesta con multiple trombosi venose superficiali delle vene del torace, soprattutto nelle regioni anteriore e posteriore.
Le cause non sono note. Sembra, tuttavia, che giochino un ruolo i traumi, l’uso di contraccettivi orali, e alcune forme di trombofilia.
Traumi o iniezione di sostanze irritanti
Il posizionamento di un catetere venoso per l’infusione di farmaci o un semplice prelievo del sangue possono a volte provocare una trombosi venosa superficiale. Questo avviene per un danno diretto alle cellule endoteliali delle vene.
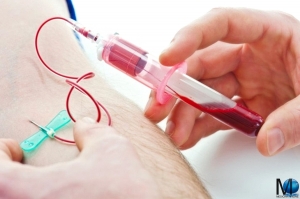
Il danno può essere dovuto all’azione meccanica del catetere o dell’ago oppure al danno chimico della sostanza iniettata. Quest’ultimo caso riguarda, ad esempio, i farmaci usati nella chemioterapia dei tumori e le sostanze stupefacenti iniettate per via endovenosa.
Trombosi venosa superficiale: conseguenze
I percoli principali legati a una trombosi venosa superficiale sono l’estensione della trombosi e le embolie. Il terzo problema sono le possibili recidive.
Estensione della trombosi
Consiste nella progressione del processo di coagulazione dalle vene superficiali a quelle profonde. Ciò avviene perché questi due compartimenti sono in comunicazione tra loro.
Le vene superficiali, infatti, confluiscono in quelle profonde in punti ben precisi come l’inguine e il cavo popliteo (la zona che sta dietro il ginocchio). Ci sono anche molte altre connessioni, realizzate attraverso alcune particolari vene chiamate vene perforanti. Esse attraversano i muscoli dalla superficie alla profondità connettendo i due sistemi venosi.
Tra i pazienti con trombosi venosa superficiale, una percentuale tra il 6 e il 40% ha anche una concomitante trombosi venosa profonda. Se la trombosi superficiale si verifica su vene non varicose, la probabilità di un simultaneo coinvolgimento alle vene profonde aumenta.
Le percentuali variano leggermente nei vari studi, ma ci fanno comunque capire che si tratta di una possibilità non rara.
Quando una trombosi venosa superficiale si estende alle vene profonde, il pericolo di embolie aumenta. Vediamo di cosa si tratta e perché è un rischio da evitare assolutamente.
Embolie
Si parla di embolia quando un frammento di sangue coagulato si stacca dalla sede di trombosi e segue la circolazione del sangue. Arrivato al cuore, l’embolo più probabilmente andrà a finire ai polmoni, ostruendo la circolazione e creando così un grave pericolo per la vita. Si tratta dell’embolia polmonare.
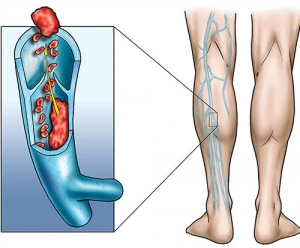
Se invece il cuore ha delle malformazioni, l’embolo potrebbe anche passare direttamente nelle arterie. A questo punto finirebbe per ostruire un vaso cerebrale oppure si bloccherebbe a livello degli arti. In questo caso si parla di embolia paradossa.
Secondo una recente metanalisi, nel 18% circa dei casi di trombosi venosa superficiale si verifica un’embolia polmonare.
Come abbiamo visto, il coinvolgimento di una vena profonda aumenta il rischio di embolie, ma questa complicanza può verificarsi anche se la trombosi resta in superficie. Ecco perché, come vedremo dopo, in caso di trombosi venosa superficiale è generalmente opportuno fare una terapia anticoagulante
Recidive
La trombosi venosa superficiale può recidivare se non ne viene identificata e rimossa la causa.
In caso di trombosi su vene varicose, la cura è l’intervento alle varici.
Se la trombosi si verifica su vene non varicose, il rischio di recidiva è di per sé già aumentato. Come abbiamo visto, vanno ricercate ed escluse le principali cause (neoplasie e trombofilia).
Trombosi venosa superficiale: come si riconosce?
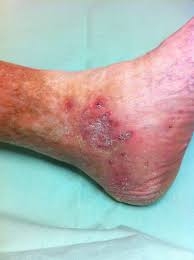
La trombosi venosa superficiale è semplice da diagnosticare. Si manifesta con un indurimento e un arrossamento lungo il decorso della vena interessata, che di solito diventa anche dolente. Questo quadro clinico è dovuto all’infiammazione scatenata dalla coagulazione anomala del sangue.
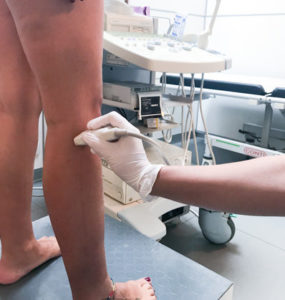
In presenza di questi sintomi è indicato eseguire un ecocolordoppler venoso. Questo esame ha due funzioni: confermare o meno la presenza della trombosi ed escludere il coinvolgimento delle vene profonde. Si tratta di una procedura rapida, poco costosa e senza rischi per il paziente.
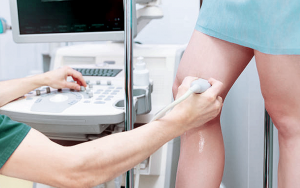
Che altre informazioni dà l’ecodoppler?
Consente di stimare l’estensione della trombosi e, in particolare, vedere se sono coinvolte le vene safene. Queste vene decorrono tra le vene di superficie e il piano muscolare, e sono strettamente collegate con le vene varicose. L’eventuale coinvolgimento delle vene safene, come vedremo più avanti, cambia l’approccio terapeutico.
L’ecodoppler permette inoltre di capire se la trombosi è recente o meno, a seconda di quanto il sangue coagulato riflette gli ultrasuoni.
Trombosi venosa superficiale: perché e come si cura?
I motivi per cui è opportuno trattare la trombosi venosa superficiale sono tre. Bisogna prevenire l’estensione della trombosi ed evitare le embolie, favorire per quanto possibile la riapertura della vena e alleviare i sintomi.
Questi effetti si ottengono rispettivamente con terapia anticoagulante, calza elastocompressiva e farmaci antinfiammatori e topici, rispettivamente.
Aggiungiamo un paio di considerazioni.
La terapia con antibiotici non è indicata in quanto la trombosi non è un fenomeno infettivo (purtroppo a volte si vede prescrivere ancora).
Quando la trombosi venosa superficiale è dovuta al posizionamento di un catetere per infusione, è indicato rimuoverlo.
Vedremo poi quando è indicato il trattamento chirurgico nei casi di trombosi venosa superficiale su vene varicose.
Terapia anticoagulante
Questa terapia sfrutta la capacità di alcuni farmaci di bloccare selettivamente la coagulazione del sangue. Ci sono le eparine per via sottocutanea e gli anticoagulanti orali.
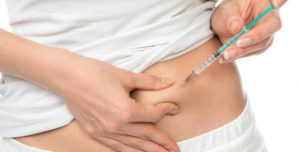
Eparine
Le eparine per via sottocutanea rappresentano il principale trattamento per la trombosi venosa superficiale. Si tratta di sostanze anticoagulanti che si somministrano attraverso piccole punture appena sotto la cute, di solito sulla pancia. Ce ne sono di diverso tipo, e vari studi ne hanno indagato gli effetti in relazione al dosaggio.
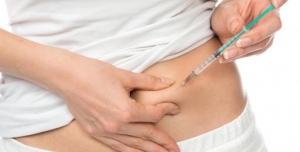
Da notare che si misurano in unità internazionali (UI) e si possono somministrare una o due volte al giorno.
Eparina non frazionata – si tratta della molecola di eparina più grezza.
Uno studio ne ha esaminato l’effetto su un piccolo campione di soggetti con trombosi venosa superficiale. Si è osservata una minore frequenza di embolie polmonari nei casi trattati con alto dosaggio (12500 UI due volte al giorno) rispetto a quelli trattati con basso dosaggio (5000 UI due volte al giorno).
Non è comunque il farmaco di scelta per la trombosi venosa superficiale.
Enoxaparina – questa molecola fa parte delle eparine a basso peso molecolare.
Gli studi hanno mostrato che dosi basse ed elevate danno lo stesso risultato in termini di diminuzione di embolia polmonare, recidive ed estensione della trombosi.
Quindi, è sufficiente una dose profilattica di Enoxaparina (4000 UI al giorno) per 4 settimane per ottenere una protezione efficace.
Fundaparinux – anche questa molecola, al dosaggio di 2,5 mg al giorno, ha mostrato riduzione significativa delle embolie e dell’estensione della trombosi, oltre che miglioramento dei sintomi.
Il confronto è stato fatto con il placebo in un ampio studio che ha esaminato oltre 3000 pazienti con trombosi venosa superficiale.
Si tratta, come ribadiremo più avanti, del farmaco di scelta per il trattamento della trombosi venosa superficiale nei pazienti a basso rischio embolico.
Infatti, le linee guida del 2012 redatte dall’American College of Chest Physicians consigliano il Fundaparinux (2,5 mg al giorno per 45 giorni) piuttosto dell’Enoxaparina in caso di trombosi venosa superficiale degli arti inferiori, se estesa per almeno 5 cm.
Anticoagulanti orali
Sono farmaci che si assumono per bocca, solitamente quando dobbiamo trattare la trombosi venosa profonda.
Esistono di due tipi di anticoagulanti orali. Ci sono i dicumarolici e i farmaci di nuova generazione, chiamati DOAC’s.
Dicumarolici – sono i vecchi farmaci anticoagulanti che richiedono ripetuti prelievi del sangue per controllarne il corretto dosaggio.
DOAC’s (Direct Oral Anti Coagulants) – si tratta di farmaci di ultima generazione che non hanno bisogno di alcun prelievo ematico. Anche in questo caso, sono comunemente usati nella trombosi venosa profonda.
Si possono usare questi farmaci nella trombosi venosa superficiale? La risposta è no. L’unica eccezione esiste quando la trombosi giunge a ridosso delle vene profonde, di solito a 3 cm o meno. In questo caso la trombosi va considerata a tutti gli effetti come se fosse una trombosi venosa profonda.
Negli altri casi, l’uso degli anticoagulanti orali è oggetto di studio per quanto riguarda i farmaci di ultima generazione.
Una recente metanalisi ha mostrato efficacia dei DOAC’s nella prevenzione dell’embolia polmonare e nella diminuzione delle recidive in pazienti con trombosi venosa superficiale. In questo studio essi sono stati confrontati con i Dicumarolici, e hanno anche dimostrato minore rischio di sanguinamento (un problema comune a molti anticoagulanti).
Un altro studio ha comparato un appartenente alla famiglia dei DOAC’s, il Rivaroxaban al dosaggio di 10 mg al giorno, con il Fundaparinux da 2,5 mg. Sono stati trattati casi di trombosi venosa superficiale sotto il ginocchio estese per almeno 5 cm.
Si sono rilevate similari efficacia e sicurezza tra i due farmaci. Tuttavia, il Rivaroxaban non è attualmente raccomandato nel trattamento della trombosi venosa superficiale.
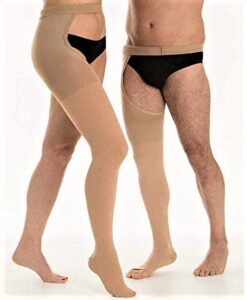
Calza elastica
La calza elastica è un dispositivo medico che esercita una compressione esterna sull’arto, favorendo lo scioglimento della trombosi e la remissione dei sintomi.
In caso di trombosi venosa superficiale, le linee-guida consigliano di indossarla associandola però alla terapia anticoagulante. Infatti, se usata in assenza di trattamento farmacologico non dà gli stessi risultati.
Che tipo di calza elastica bisogna usare?
Ci sono diversi tipi di calza elastica e ciascuno ha le sue funzioni (ne ho parlato qui). In caso di trombosi venosa superficiale bisogna usare una calza elastica terapeutica a compressione graduata.

Cosa significano queste due definizioni?
La tipologia d calza deve esercitare una pressione ben precisa sull’arto (terapeutica) e questa pressione deve decrescere dalla caviglia alla coscia (compressione graduata). Negli studi analizzati essa è stata applicata per tre settimane.
Eparinoidi topici
Sono farmaci che si applicano sotto forma di pomate direttamente nella zona colpita da trombosi. Agiscono riducendo l’infiammazione attorno alla vena e alleviando i sintomi.
Non c’è evidenza che riducano il rischio di embolie o di trombosi recidive.
FANS
Sono i farmaci antinfiammatori non steroidei che si usano comunemente per il dolore.
Alcuni studi hanno mostrato che essi riducono sia l’estensione della trombosi sia la frequenza di recidive se comparati con il placebo, ma in misura minore rispetto alle eparine. Ciò è dovuto alla loro azione sulle piastrine, che sotto il loro effetto tendono ad attivarsi di meno mantenendo il sangue un po’ più fluido.
I FANS sono indicati se la trombosi venosa superficiale è poco estesa (meno di 5 cm) e se c’è un basso rischio trombo-embolico.
Terapia chirurgica
Può servire un intervento chirurgico in caso di trombosi venosa superficiale?
Se le vene colpite sono non varicose, la chirurgia è sconsigliata perché non risolverebbe il problema.
In queste situazioni, infatti, è indicata la terapia anticoagulante. Questo vale a maggior ragione in presenza di concomitante trombosi venosa profonda o embolia polmonare.
Se le vene sono varicose, il discorso è diverso.
Dobbiamo distinguere la fase acuta della trombosi dalla fase stabilizzata.
Fase acuta
Quando la trombosi è in fase acuta, cioè si è appena verificata, l’obiettivo dell’intervento chirurgico dovrebbe essere quello di alleviare i sintomi e bloccare la progressione del trombo nelle vene profonde. Per questo sono state studiate diverse procedure chirurgiche per capire se portassero un reale beneficio.
Gli studi in letteratura, a tale proposito, sono molteplici.
I risultati hanno mostrato che, in effetti, nella fase acuta la chirurgia sembra alleviare i sintomi e l’estensione della trombosi venosa superficiale. Il livello di evidenza, però, è risultato basso.
D’altra parte, in termini di coinvolgimento delle vene profonde ed embolia, non sembra esserci un reale vantaggio della chirurgia rispetto alla terapia anticoagulante.
Dobbiamo anche tenere presente che effettuare un intervento nella fase acuta potrebbe essere addirittura controproducente. Alcuni studi, infatti, mostrano che il trauma chirurgico attiverebbe paradossalmente la coagulazione del sangue provocando embolie.
In conclusione, nella fase acuta della trombosi venosa superficiale il trattamento che generalmente si consiglia è la terapia anticoagulante.
C’è però una situazione particolare, che abbiamo in parte visto prima.
Essa si verifica quando la trombosi venosa superficiale coinvolge le vene safene giungendo a ridosso della loro confluenza con le vene profonde. In questo caso, il trombo potrebbe estendersi facilmente al sistema venoso profondo e l’interruzione chirurgica della vena colpita potrebbe essere utile ad evitarlo.
Anche questa situazione è stata molto dibattuta in letteratura.
Secondo le attuali linee-guida italiane, sia la legatura/asportazione chirurgica della vena sia la terapia anticoagulante sono in questi casi soluzioni applicabili. Infatti, non ci sono studi che abbiano chiaramente dimostrato la superiorità di una terapia rispetto all’altra.
Nella pratica clinica, tuttavia, anche in questa condizione si tende a preferire la terapia anticoagulante. Essa, come abbiamo visto, va somministrata ad alto dosaggio come si fa nella trombosi venosa profonda.
Fase stabilizzata
Dopo la che la trombosi venosa superficiale si è stabilizzata è opportuno intervenire chirurgicamente asportando le vene varicose. In questo modo si prevengono efficacemente le trombosi recidive.
L’intervento può consistere nella chiusura di un breve tratto di safena, ad esempio con il laser. Questa procedura si può associare o meno alla rimozione delle varici attraverso piccolissime incisioni (flebectomia ambulatoriale).
Trombosi venosa superficiale: indicazioni terapeutiche
Riassumiamo quindi le principali indicazioni terapeutiche in caso di trombosi venosa superficiale.
1. Trombosi poco estesa (meno di 5 centimetri), localizzata sotto il ginocchio e lontana da vene perforanti e safene: la terapia si può limitare a pomate eparinoidi, FANS e utilizzo di calza elastica.
2. Trombosi estesa per oltre 5 centimetri, o coinvolgente le vene safene o ancora in presenza di un maggiore rischio di embolie per qualsivoglia motivo: opportuna terapia anticoagulante (Fundaparinux 2,5 mg al giorno per 45 giorni).
3. Trombosi che giunge a ridosso delle vene profonde (3 cm o meno): terapia anticoagulante a dosaggio alto per almeno 3 mesi.
Conclusioni
La trombosi venosa superficiale è una patologia da non sottovalutare.
Abbiamo visto, infatti, che può complicarsi con una embolia polmonare, anche se con minore probabilità rispetto alla trombosi venosa profonda.
In presenza di sintomi, soprattutto se si è soggetti predisposti, bisogna effettuare quanto prima un ecodoppler venoso. L’esame serve a confermare la diagnosi e a ottenere informazioni importanti per scegliere la terapia idonea.
Questa patologia può anche essere la spia di problemi gravi come la trombofilia o un tumore. D’altra parte, una volta trattata la trombosi, è opportuno eliminare le cause che l’hanno provocata per non incorrere in una recidiva.
Fonti
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6880617/pdf/jvb-18-e20180105.pdf
https://journal.chestnet.org/action/showPdf?pii=S0012-3692%2812%2960129-9
https://www.sdb.unipd.it/sites/sdb.unipd.it/files/Anfiologia%20Flebologia%20Linne%20Guida%202016.pdf
https://www.journal-of-cardiology.com/action/showPdf?pii=S0914-5087%2818%2930061-3
https://pubmed.ncbi.nlm.nih.gov/28613608/
https://onlinelibrary.wiley.com/doi/epdf/10.1111/jth.12986

Aiuto le donne a migliorare l’estetica e il benessere delle gambe utilizzando trattamenti di flebologia e medicina estetica mini-invasivi